Chaque année, quelques 15 millions de bébés naissent avant 37 semaines d’aménorrhées (SA) révolues et ce nombre est en augmentation1. Ces enfants prématurés sont confrontés à des risques de complications à la naissance et à long terme, d’autant plus graves que leur âge gestationnel est précoce et leur poids de naissance faible. Une prise en charge spécifique est essentielle pour espérer relever les défis de la prématurité.
A l’échelle mondiale, la prématurité concerne 1 enfant sur 10, mais ce chiffre cache d’importantes disparités géographiques : le taux de prématurité est estimé à environ 5 % dans plusieurs pays scandinaves, quand il atteint plus de 15 % dans certains pays d’Afrique. Parmi les dix pays détenant les taux de naissances prématurées les plus élevés, huit sont d’ailleurs en Afrique (Malawi, Comores, Congo, Zimbabwe, Guinée équatoriale, Mozambique, Gabon et Mauritanie), avec des taux de prématurité allant jusqu’à 18,1 % 2.
UNE MORTALITÉ ÉLEVÉE
Bien qu’en diminution, la mortalité néonatale liée à la prématurité s’élevait encore à près d’un million de décès par an en 2015. Les naissances prématurées représentent ainsi la principale cause de mortalité chez les enfants de moins de 5 ans1.
Cette mortalité dépend à la fois de l’âge gestationnel à la naissance3 et du poids de naissance indépendamment de l’âge gestationnel4.
Les grands repères physiologiques
On distingue différentes catégories de prématurité :
| Selon l’âge gestationnel : | Selon le poids de naissance : |
|---|---|
| o Prématurité extrême : < 28 semaines d’aménorrhées (SA) o Grande prématurité : de 28 à 32 SA o Prématurité moyenne : de 32 à 37 SA | o Poids de naissance extrêmement faibles : < 1 kg o Très faible poids de naissance : < 1,5 kg o Faible poids de naissance : < 2,5 kg |
« Même tardive, la prématurité ne doit pas être banalisée : les risques de handicap moteur ou de déficience intellectuelle sont 2 à 3 fois plus élevés chez les enfants nés à 34-36 SA que chez les enfants nés à terme. » Torchin & al. 2015
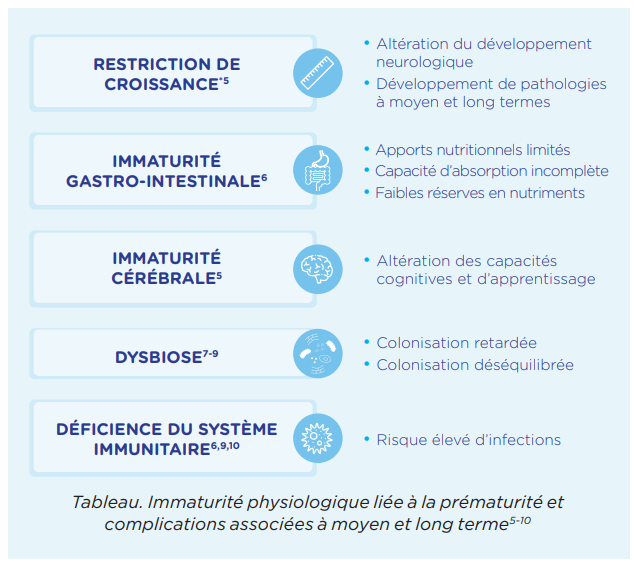
IMMATURITÉ PHYSIOLOGIQUE ET COMPLICATIONS
Les prématurés naissent à une période où leur vitesse de croissance est maximale et alors que le développement in utero de leurs systèmes digestif et immunitaire, du cerveau et des poumons n’est pas achevé. Le nouveau-né prématuré encourt donc des complications à la naissance (y compris un risque de décès), mais aussi à moyen et long terme (voir encadré), avec un risque accru de maladies métaboliques et cardiovasculaires à l’âge adulte.
NOURRIR, OXYGÉNER ET RÉCHAUFFER
Premier grand défi : nourrir. En plus d’un système digestif immature, avant 34 SA, les réflexes de succion et de déglutition ne sont pas acquis. L’alimentation sera donc administrée de façon progressive, d’abord par voie parentérale (intra-veineuse) si nécessaire, puis par voie entérale (sonde naso-gastrique) de façon adéquate le plus tôt possible afin d’optimiser les apports nutritionnels et enfin par voie orale. Relever ce défi, c’est limiter grandement le risque de complications associées à l’immaturité physiologique du prématuré, à court et long terme.
Deux autres défis restent toutefois essentiels à la survie de l’enfant et sa santé future : oxygéner et réchauffer. Les grands prématurés ont, dans la plupart des cas, besoin d’une assistance respiratoire et d’un accompagnement pour assurer leur thermorégulation.
POURQUOI UNE PRISE EN CHARGE NUTRITIONNELLE SPÉCIFIQUE ?
Les prématurés ont des besoins nutritionnels supérieurs à ceux des enfants nés à terme11. En outre, la couverture de ces besoins nécessite de faire évoluer progressivement les apports en nutriments en fonction du poids et du stade de développement de l’enfant.
C’est pourquoi, afin de proposer la solution nutritionnelle la plus adaptée possible, les recommandations de l’ESPGHAN*11,12 ont été établies afin de prendre en compte le poids du nourrisson prématuré (<1800g ou >1800g), son stade de développement et l’accès au lait maternel.
En effet, certains prématurés de plus de 1800 g ou en sortie de maternité présenteront un retard de croissance persistant. Une adaptation progressive de l’alimentation est alors recommandée afin de rattraper ce retard de croissance et ainsi prévenir le développement de maladies métaboliques à l’âge adulte.
« L’objectif principal de l’alimentation entérale des prématurés est d’obtenir une croissance similaire à celle du fœtus et un développement fonctionnel satisfaisant. » (Agostini & al, 201011)
Références
*ESPGHAN: European Society for Paediatric Gastroenterology Hepatology and Nutrition.
- 2018. Preterm birth. https://www.who.int/news-room/fact-sheets/detail/preterm-birth Last consulted 1 Nov. 2021
- Blencowe H et al. 2012; 379 (9832):2162-72.
- Torchin H et al. J Gynecol Obstet Biol Reprod. 2015 ; 44(8) : 723-31.
- Cutland CL et al. 2017 Dec 4; 35(48 Pt A):6492-6500.
- Lapillonne A, Griffin IJ. J Pediatr. 2013 Mar;162(3 Suppl):S7-16..
- Neu J, Walker WA. N Engl J Med. 2011 Jan 20;364(3):255-64.
- Butel MJ et al. J Pediatr Gastroenterol Nutr. 2007 May;44(5):577-82.
- Magne F et al. J Pediatr Gastroenterol Nutr. 2005 Oct;41(4):386-92.
- Santos IS et alBMC pediatrics. BMC Pediatr. 2009 Nov 16;9:71.
- Natarajan G, Shankaran S. Am J Perinatol. 2016 Feb;33(3):305-17.
- Agostoni C et al. J Pediatr Gastroenterol Nutr. 2010 Jan;50(1):85–91.
- Aggett PJ et al. J Pediatr Gastroenterol Nutr. 2006 May;42(5):596-603.
BA21-680
